Клинические случаи
Аритмии сердца
"Один случай, понятый до конца, может дать больше, чем исследование сотен историй болезни" Фредерик Перлс
Здесь представлены интересные случаи заболеваний из врачебной практики автора. Данные о болезнях пациентов Кардиаритмологического центра хранятся и обрабатываются в программе МедКонсультант, которая позволяет оперативно анализировать информацию и повышает качество принимаемых клинических решений.
1. Фибрилляция предсердий и эритроцитоз
Пациент У. 62 лет длительное время наблюдается с фибрилляцией предсердий, которая контролировалась антиаритмиками, а затем стала постоянной и хорошо переносится. От катетерной абляции пациент оказался. Лечение проводится бисопрололом 10 мг и аспирином 75 мг. У пациента без выраженных болезней внутренних органов и факторов сердечно-сосудистого риска регистрируется постепенно возрастающий уровень гемоглобина и гематокрита (рис. 1, 2). В последнем анализе крови: гемоглобин 235 г/л, гематокрит 63%, эритроциты 7.5•1012/л, лейкоциты 6.9•109/л, тромбоциты 383•109/л.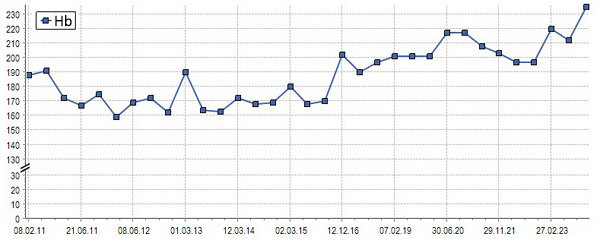
Рис. 1. Динамика гемоглобина.
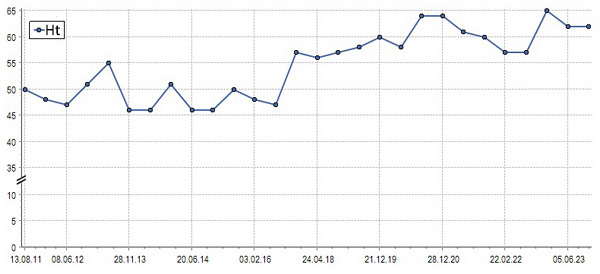
Рис. 2. Динамика гематокрита.
Дайте ответ на следующие вопросы:
1) Какое заболевание крови наиболее вероятно?
2) Предложите тесты для уточнения диагноза?
3) Какова тактика лечения болезни крови и антитромботической терапии?
2. Тахиаритмия
Пациентка Б. 76 лет с фибрилляцией предсердий (рис. 1) на фоне коронарной болезни, ожирения и диабета направлена врачом для подбора лечения с целью улучшения контроля ЧСС и уменьшения одышки при обычной нагрузке. По данным холтеровского мониторирования средняя ЧСС днем 100 (40–190) и ночью 89 (40–167) в мин. При последовательном подборе препаратов, снижающих атриовентрикулярное проведение (атенолол 300 + верапамил продленный 240 + дигоксин 0.125 мг), достичь поставленной цели не удалось. При повторном холтеровском мониторировании (рис. 2) регистрируется тахиаритмия со средней ЧСС днем 116 (61–140) и ночью 119 (95–136) в мин, при этом одышка не уменьшилась, появились эпизоды гипотензии.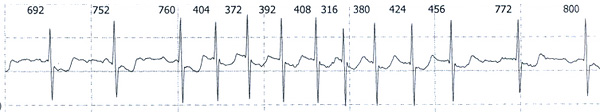
Рис. 1. Холтеровское мониторирование от 28.05.2021.
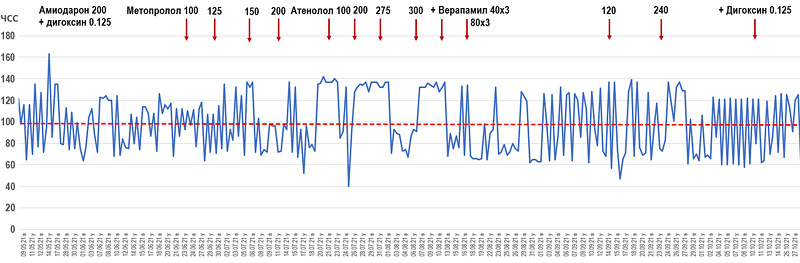
Рис. 2. Подбор терапии для контроля ЧСС.
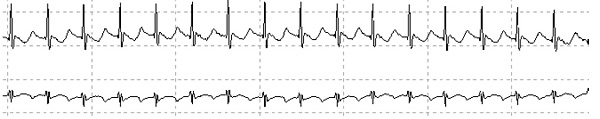
Рис. 3. Холтеровское мониторирование от 18.08.2021.
Дайте ответ на следующие вопросы:
1) Какая аритмия выявлена при повторном холтеровском мониторировании?
2) Какой вариант лечения будет оптимальным?
3. Тиреотоксикоз
Пациент Я. 51 год. Наблюдается в кардиоцентре c 2013 года с дилатационной кардиомиопатией (ФВЛЖ 36%, КДР 65 мм), эпизодом остановки сердца и рецидивирующей желудочковой тахикардией (150–250 в мин, рис. 1). В связи с частыми разрядами имплантированного кардиовертера-дефибриллятора и недостаточным эффектом катетерной абляции с 2019 года проводится комбинированная антиаритмическая терапия амиодароном 800→400 мг, ранолазином 1000 мг дважды и бисопрололом 10 мг с хорошим эффектом (редкая медленная 90–102 в мин желудочковая тахикардия). Также получает эплеренон 25 мг, использовать другие препараты мешает гипотензия.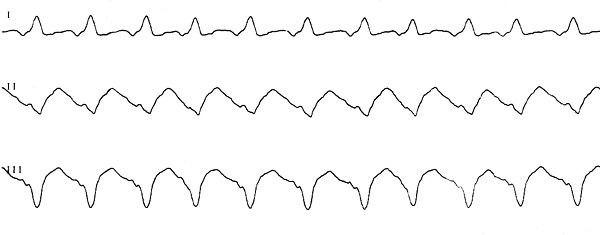
Рис. 1. Электрокардиограмма 4.06.2019. ЧСС 150 в мин.
В сентябре 2020 состояние ухудшилось: появилась одышка при минимальной нагрузке и выраженная утомляемость, отеки на стопах, увеличилась масса тела на 3 кг, нарушение сна, охриплость голоса, снижение аппетита. Тесты: тиреотропный гормон низкий <0.005 мЕд/мл, свободный Т4 выше 100 пмоль/л, нормальный уровень антител к рецепторам тиреотропного гормона, снижен кровоток щитовидной железы по данным сонографии. На фоне коррекции лечения одышка заметно уменьшилась, масса тела снизилась с 88 до 86 кг, показатели свободного Т4 нормализовались (рис. 2).
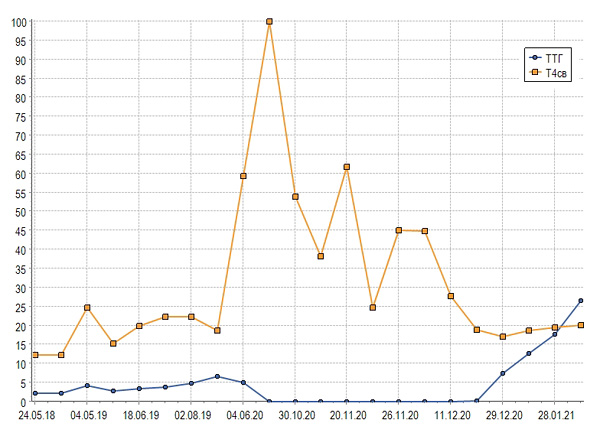
Рис. 2. Динамика тиреотропного гормона и тироксина.
Дайте ответ на следующие вопросы:
1) Какое заболевание щитовидной железы имеет место?
2) Порекомендуйте лечение в период ухудшения.
3) В чем причина повышения тиреотропного гормона в последних тестах?
4. Аномальная электрокардиограмма
Пациент В. 44 года. В течение 3 сут грипп с лихорадкой 40°С и литическим снижением температуры до нормы 5.02.2019, дискомфорт и перебои в груди. На ЭКГ изменения желудочкового комплекса в V1-2 и желудочковая экстрасистолия (рис. 1). При эхокардиографии и холтеровском мониторировании отклонений не выявлено, ранее на ЭКГ небольшие нарушения внутрипредсердного и внутрижелудочкового проведения, выраженных аномалий ST–T не зарегистрировано (рис. 2).
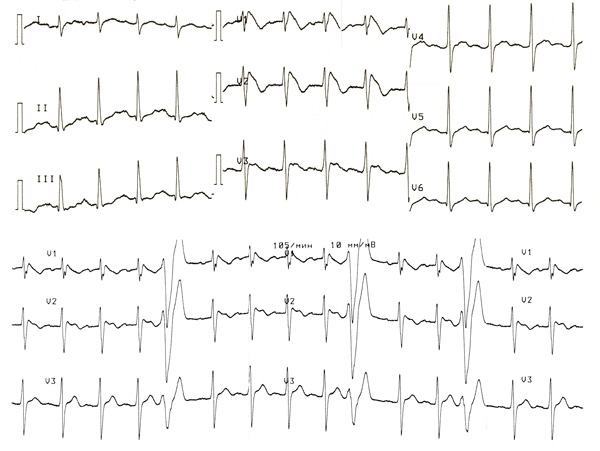
Рис. 1. Электрокардиограмма 5.02.2019.
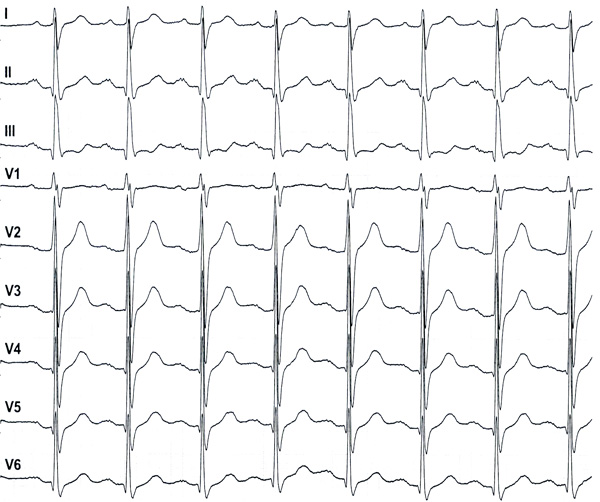
Рис. 2. Электрокардиограмма в 2017 году.
Дайте ответ на следующие вопросы:
1) Сформулируйте диагноз.
2) Какие дополнительные тесты показаны.
3) Порекомендуйте оптимальное ведение пациента.
5. Тахи-брадикардия
Пациент Д. 59 лет. С возраста 19 лет отмечал кратковременные эпизоды сердцебиения, которые снимались задержкой дыхания. Последние 3 мес приступы участились до еженедельных, продолжительностью до 2.5 ч, с одышкой, тремором, страхом смерти. Использование 1.25 мг бисопролола облегчает сердцебиение, но приводит к брадикардии до 40 в мин. При холтеровском мониторировании выявлены узкокомплексные тахикардии, паузы и брадикардия (рис.).
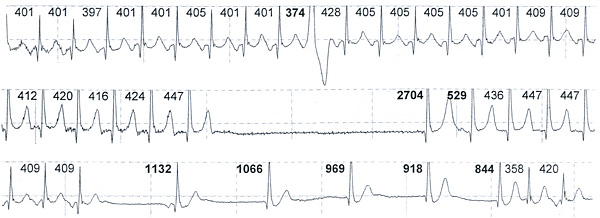
Рис. Холтеровское мониторирование.
Дайте ответ на следующие вопросы:
1) Сформулируйте диагноз.
2) Какой метод лечения предпочительнее в данном случае?
3) Какие антиаритмические препараты можно использовать для предупреждения тахикардии?
6. Кардиовертер-дефибриллятор
Пациент Я. 44 лет. До 25 лет занимался баскетболом (кмс), после регулярные физические тренировки. В 2008 выявлен зубец Q в нижней стенке (рис. 1), дефект накопления радиофармпрепарата, гипо-акинезия нижней стенки левого желудочка, легкая артериальная гипертензия. Стресс-тесты с ЭКГ отрицательные. Коронарная ангиография без стенозов артерий. В 2014 году при эхокардиографии определена дилатация левого желудочка с конечно-диастолическим размером (КДР) 65 мм и снижением фракции выброса левого желудочка (ФВЛЖ) до 38% (рис. 2), переведен с периндоприла на эналаприл и метопролол сукцинат с титрованием дозы (склонность к гипотензии), сохранены умеренные физические нагрузки. В ноябре 2015 года во время игры в баскетбол остановка сердца и дыхания, успешная реанимация медработником. В мае 2016 года имплантирован кардиовертер-дефибриллятор с диагнозом дилатационная кардиомиопатия, рекомендацией медикаментозного лечения, включая аспирин, периндоприл 2.5 мг, карведиолол 6.25 мг 2 раза, спиронолактон 25 мг, торасемид 2.5 мг. В апреле-мае 2018 два разряда кардиовертера-дефибриллятора в связи с желудочковой тахикардией 250 в мин. Первый с головокружением снят частой кардиостимуляцией. Второй с потерей сознания, прекращен разрядом в 17 дж, последующие 3 дня сильное головокружение в ортопноэ, тошнота.
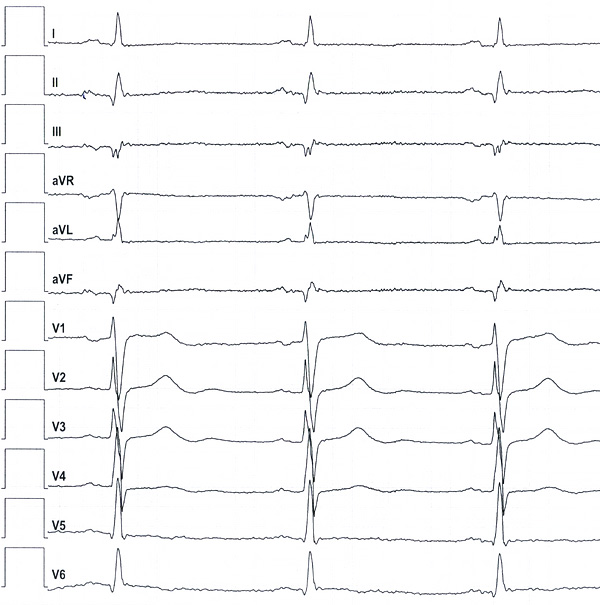
Рис. 1. Электрокардиограмма.
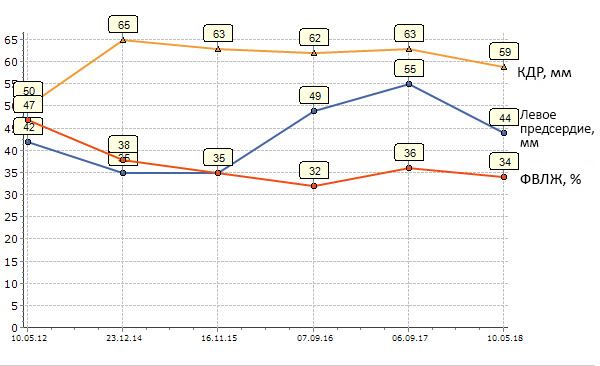
Рис. 2. Показатели левого сердца в динамике.
Дайте ответы на следующие вопросы:1) Какое заболевание более вероятно у пациента?
2) Следует ли отказаться от тренирующих физических нагрузок?
3) Предложите оптимальную тактику медикаментозного лечения.
7. Полная блокада сердца
Пациентка М. 36 лет. В 1992 году перенесла операцию по поводу дефекта межпредсердной перегородки, после которой наблюдалась атриовентрикулярная блокада 1 степени. Последние два года при холтеровском мониторировании в ночное время регистрируется полная блокада с частотой до 36 в мин. С физическими тренировками в фитнес-центре справляется. Планирует рождение второго ребенка. Направлена по программе высокотехнологичной медицинской помощи для имплантации кардиостимулятора через месяц.
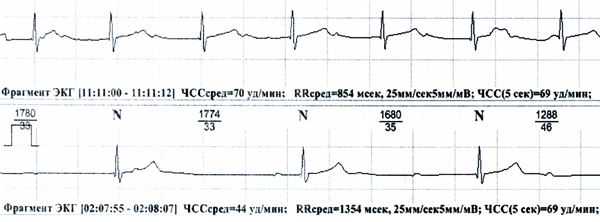
Рис. Холтеровское мониторирование.
Дайте ответы на следующие вопросы:1) Возможна ли беременность и роды без кардиостимулятора?
2) Изменить ли прогноз имплантация кардиостимулятора?
8. Обморок
Пациент Р. 53 лет. В анамнезе на ЭКГ картина WPW, редкие эпизоды фибрилляции предсердий с ЧСС до 190 в мин, ритмичной узкокомплексной тахикардии с ЧСС до 156 в мин. В связи с повторными обмороками проведено две абляции с устранением внутригисового дополнительного пути, однако после вмешательств повторился обморок.
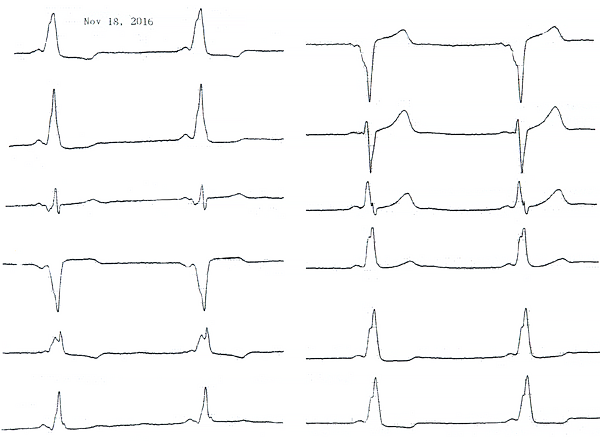
Рис. 1. ЭКГ до абляции.
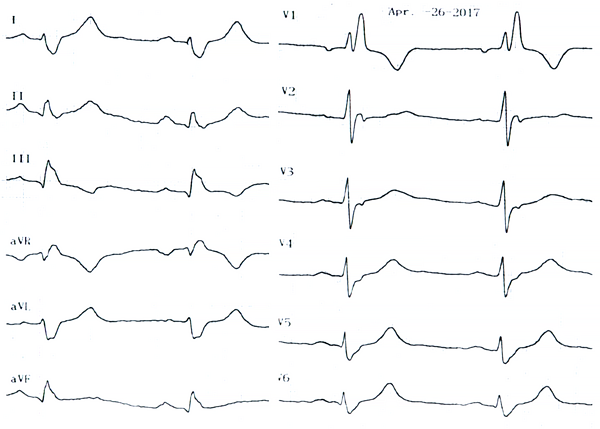
Рис. 2. ЭКГ после абляции.
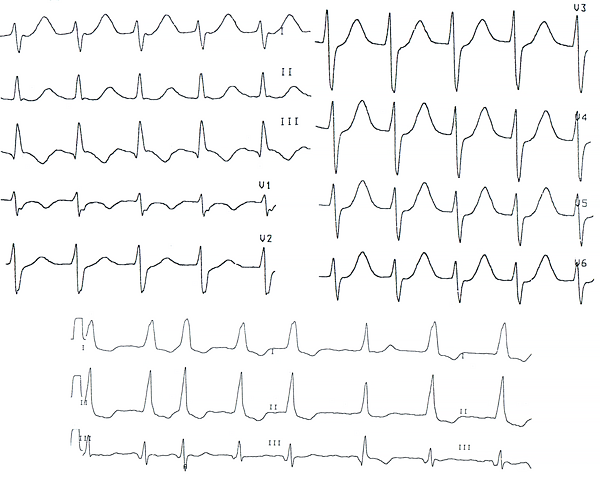
Рис. 3. Тахиаритмии вне обморока.
При опросе выяснено, что с сентября 2016 года отметил жгуче-давящие боли в области грудины в первый месяц по утрам, затем в любое время суток практические ежедневно, без связи с физической нагрузекой, продолжительностью до 1–2 мин, иногда повторяющиеся через ~5–10 мин. Всем трем эпизодам обморока (продолжительностью до 5 мин) непосредственно предшествовали давяще-жгучие болей в груди (первый в период бритья, два у одного и того же светофора). Появился страх передвижения вне дома. При холтеровском мониторировании во время болей зарегистрирован подъем ST на фоне феномена WPW. Во время давящих болей в груди АД снижалось до 70/50 мм рт. ст. Давящие боли сохраняются несмотря на лечение, включающее 10 мг амлодипина, 20 мг изосорбита динитрата, 5 мг лизиноприла, 5 мг бисопролола, 10 мг розувастатина, 100 мг аспирина.
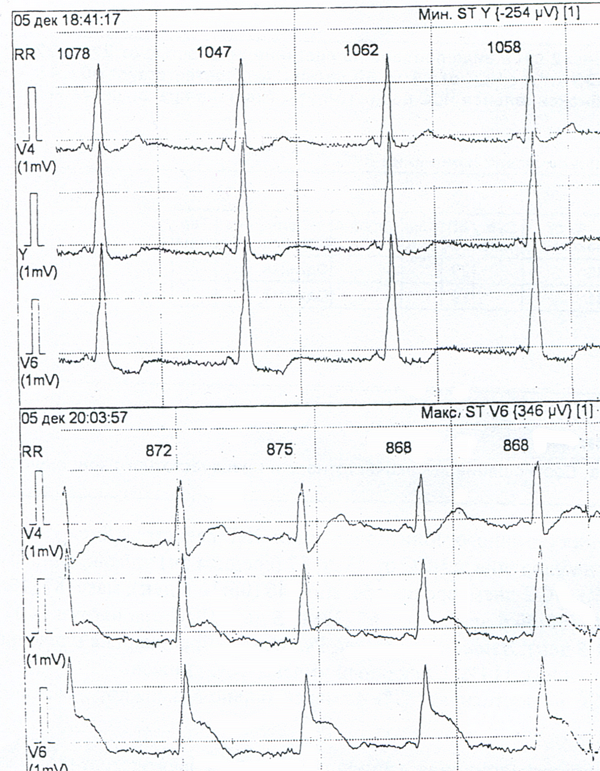
Рис. 4. Холтеровское мониторирование во время давящих болей за грудиной.
Дайте ответы на следующие вопросы:1) Какова причина повторных обмороков?
2) Какие тахиаритмии зарегистрированы у пациентки?
3) Что нужно изменить в лечении?
9. Ситуационный обморок
У пациента М. 17 лет в 2010 и 2012 годах наблюдались кратковременные (до 1–2 мин.) потери сознания при заборе крови из вены. Получение образца крови из пальца и другие стрессовые ситуации обмороком не сопровождались. У отца в молодости также были обмороки при венепункции. При холтеровском мониторировании во время забора крови зарегистрирована синусовая пауза 24.3 сек, представленная на рисунке. Показана ли в данном случае имплантация кардиостимулятора?
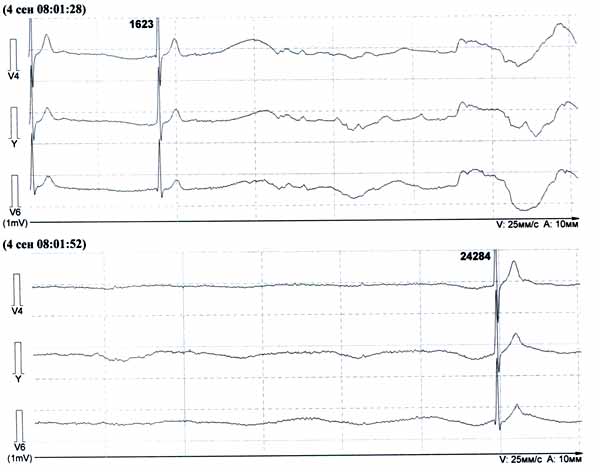
Рис. Холтеровское мониторирование во время венепункции 04.09.2012.
10. Внезапная смерть
Пациент К. 24 лет внезапно умер 30.06.2012 на дому, реанимационные мероприятия бригады скорой медицинской помощи были неэффективными. На аутопсии, проведенной судебными медиками 2.07.2012, существенных изменений в сердце выявлено не было, отмечены признаки острого панкреатита, который однако не был подтвержден при гистохимическом исследовании. Ранее 31.05.2012 бригадой скорой медицинской помощи был доставлен в городскую больницу в связи с сердцебиением и дискомфортом в груди (направительный диагноз "нейроциркуляторная дистония, экстрасистолия"), и с диагнозом "соматформная дисфункция вегетативной нервной системы, кардиалгия" из приемного отделения отправлен домой. Во время холтеровского мониторирования электрокардиограммы (07.06.2012) выявлены желудочковые экстрасистолы, включая спаренные, без уточнения частоты в течение суток. Ретроспективный анализ представленных электрокардиограмм (рисунок) выявил интервал QTс 313–318 мсек.
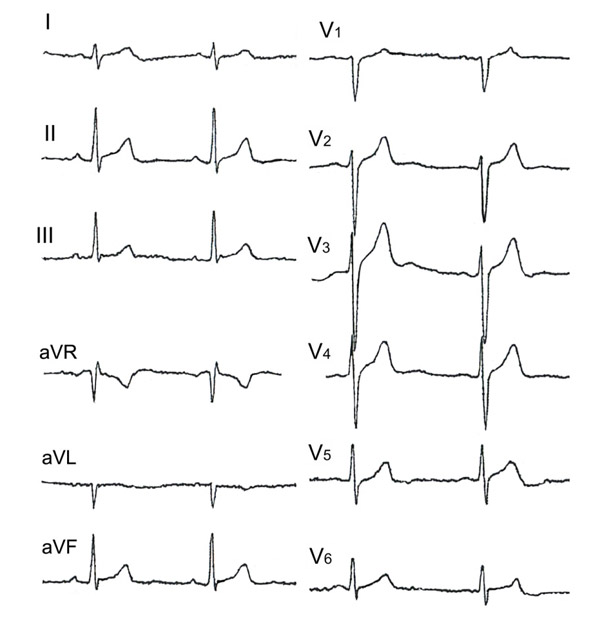
Рис. Электрокардиограмма пациента К. Скорость записи 50 мм/с.
Дайте ответы на следующий вопрос:1) Какие диагностические мероприятия были показаны?
2) Укажите лечение данного синдрома.
КЛИНИЧЕСКИЕ РЕШЕНИЯ
1. Фибрилляция предсердий и эритроцитоз
1) Истинная полицитемия.2) Эритропоэтин крови, генетическое тестирование (мутации гена JAK2).
3) Гемоэксфузия (флеботомия) для снижения гематокрита <45%, продолжить аспирин.
2. Тахиаритмия
1) Типичное трепетание предсердий 2:1.2) Катетерная абляция кавотрикуспидального перешейка, изоляция легочных вен. При неэффективности — абляция атриовентрикулярного соединения с имплантацией частотно-адаптивного кардиостимулятора.
3. Тиреотоксикоз
1) Амиодарон-индуцированный тиреотоксикоз II типа.2) Преднизолон 30 мг, снизить дозу амиодарона с 400 до 200 мг, торасемид 5 мг.
3) Формируется гипотиреоз на фоне продолжения лечения амиодароном.
4. Аномальная электрокардиограмма
1) Ds: Феномен Бругада 1 типа.2) Повторить ЭКГ (стандартная и V1-2 во 2–3–4 межреберьях) для исключения преходящего (лихорадка, дискалиемия) феномена Бругада. ЭКГ близким родственникам, детям.
3) Избегать препаратов, усиливающих изменения на ЭКГ (www.brugadadrugs.org). В периоды лихорадочных состояний быстрее снижать температуру (парацетамол), исключить избыточное потребление алкоголя. В связи с отсутствием признаков жизнеопасных желудочковых аритмий имплантация кардиовертера-дефибриллятора не показана. Ежегодно ЭКГ и холтеровское мониторирование.
5. Тахи-брадикардия
1) Ds: Пароксизмальная реципрокная предсердная тахикардия. Дисфункция синусового узла с посттахикардитическими паузами до 2.7 с.2) Катетерная абляция.
3) Аллапинин, ранолазин.
6. Кардиовертер-дефибриллятор
1) Быстрое расширение левого желудочка и снижение сократимости (с зоной гипо-акинезии), последущая стабилизация состояния левого сердца более характерны для необструктивного инфаркта миокарда или миокардита.2) Умеренные физические тренировки продолжить.
3) Назначить кордарон, титровать дозу карведилола до ЧСС 40–50 в мин, эплеренон 50 мг, отменить торасемид (нет отеков), периндоприл (склонность к гипотензии).
7. Полная блокада сердца
1) Беременность и роды возможны без кардиостимулятора.2) Имплантация кардиостимулятора не влияет на прогноз.
8. Обморок
1) Причиной повторных обмороков может быть вазоспастическая ишемия миокарда.2) Атриовентрикулярная узловая тахикардия, фибрилляция предсердий.
3) Отменить бета-блокатор и аспирин (вазоспазм), изосорбид динитрат (ухудшение прогноза, Kim C, et al, 2018), лизиноприл (снижение АД). Увеличить дозу антагониста кальция.
9. Ситуационный обморок
1) Имплантация кардиостимулятора не показана.2) Проводить забор крови в положении лежа.
10. Внезапная смерть
1) Семейный анамнез, генетическое тестирование, оценка природы сердцебиения (повторное холтеровское мониторирование, событийное мониторирование ЭКГ).2) Хинидин. При высоком риске (по шкале Gollob) имплантация кардиовертера-дефибриллятора.