Пневмония госпитальная
"Жизнь — это борьба против разрушающих начал. Всякий, кто не защищается как следует, должен погибнуть" Ренан
Динамика ежегодной госпитализаций пневмонии
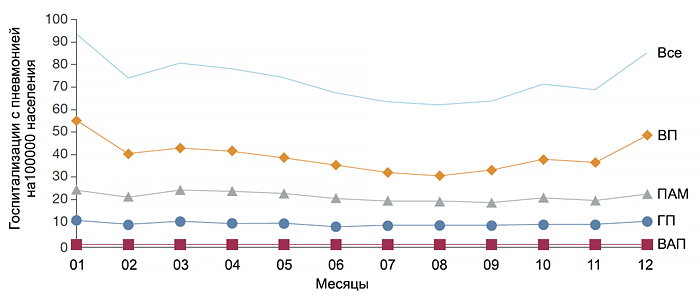
ВАП — вентилятор-ассоциированная пневмония, ГП — госпитальная пневмония, ПАМ — пневмония ассоциированная с медициной, ВП — внебольничная пневмония. Corrado R, et al. Chest. 2017;152:930–42.
ПРИЧИНЫ ПНЕВМОНИИ
• Бактерии: Streptocoсcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, MRSA, Enterobacteriacae, Pseudomonas aeroginosa.
• Респираторные вирусы: грипп А и В, парагрипп, аденовирус, респираторный синцитиальный вирус, коронавирус SARS-CoV-2.
• Грибы: Pneumocystis jiroveci.
ОПРЕДЕЛЕНИЕ ВОЗБУДИТЕЛЯ
• Неинвазивная диагностика (мокрота спонтанная/индуцированная, назотрахеальный/эндотрахеальный аспират) с полуколичественной оценкой культуры: предпочтительно.
• Инвазивная диагностика (брохоальвеолярный лаваж, биоптат) с количественной оценкой культуры.
• Посев крови.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
• Кашель с мокротой.
• Лихорадка.
• Притупление перкуторного звука.
• Локально мелкопузырчатые, крепитирующие хрипы.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Общий анализ крови.
• Пульсоксиметрия.
• Рентгенография: прямая, боковая.
• Компьютерная томография: при неинформативной рентгенограмме.
• УЗИ, плевральная пункция.
• Диагностика туберкулеза: тесты на гамма-интерферон Т-клеток (T-SPOT.TB, QuantiFERON-TB Gold), Диаскинтест, посев мокроты/промывных вод бронхов.
Рентгенография грудной клетки
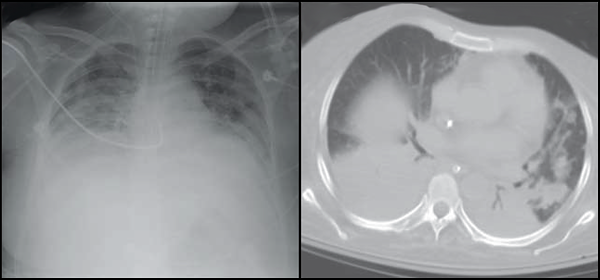
Двусторонние легочные инфильтраты.
ФАКТОРЫ РИСКА ТУБЕРКУЛЕЗА ЛЕГКИХ (Aguiar F, et al, 2012)
• Мужской пол.
• <31 года.
• Лихорадка.
• Кашель >3 нед.
• Похудание.
• Недавний контакт с туберкулезом.
• Типичные/атипичные изменения на рентгенограмме.
ОСЛОЖНЕНИЯ ПНЕВМОНИИ
• Плевральный выпот (неосложненный и осложненный).
• Эмпиема плевры.
• Деструкция/абсцедирование легочной ткани.
• Острый респираторный дистресс-синдром.
• Острая дыхательная недостаточность.
• Сепсис, септический шок (50% всех причин [ATS]).
• Вторичная бактериемия, сепсис, гематогенный очаги отсева.
• Перикардит, миокардит.
• Нефрит.
КЛАССИФИКАЦИЯ ПНЕВМОНИИ
• Локализация: сегмент, доля, легкое.
• Этиология: Str.pneumoniae, H.influenzae, Staph.aureus, MRSA, Enterobacteriacae, P.aeroginosa...
• Особые формы: ИВЛ-ассоциированная, аспирационная.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Госпитальная тяжелая пневмония левого легкого. Респираторный дистресс-синдром. [J18.1]
□ Внебольничная пневмония, тяжелая, двухсторонняя. ИВЛ-ассоциированная пневомния. [J18.8]
ЛЕЧЕНИЕ ПНЕВМОНИИ
• Антибиотики.
• Кортикостероиды при рефрактерном септическом шоке (ATS/IDSA).
• Назначение противокашлевых препаратов, отхаркивающих, муколитиков, антигистаминных и бронходилататоров, физиотерапии нецелесообразно (ERS/ESCMID).
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ ГОСПИТАЛЬНОЙ ПНЕВМОНИИ (IDSA)
Невысокая смертность и MRSA
• Пиперациллин-тазобактам 4.5 г через 6 ч в/в.
• Цефепим 2 г через 8 ч в/в.
• Левофлоксацин 750 мг в/в однократно.
• Имипенем 500 мг в/в через 6 ч.
• Меропенем 1 г в/в через 8 ч.
Невысокая смертность, риск MRSA
• Пиперациллин-тазобактам 4.5 г через 6 ч в/в.
• Цефепим или цефтазидим 2 г через 8 ч в/в.
• Левофлоксацин 750 мг в/в однократно.
• Имипенем 500 мг в/в через 6 ч.
• Меропенем 1 г в/в через 8 ч.
• Азтреонам 2 г в/в через 8 ч.
+
• Ванкомицин 15 мг/кг в/в через 8–12 ч.
• Линезолид 600 мг в/в через 12 ч.
Высокая смертность (потребность ИВЛ, шок) или в/в антибиотики последние 90 сут
• Пиперациллин-тазобактам 4.5 г через 6 ч в/в.
• Цефепим или цефтазидим 2 г через 8 ч в/в.
• Левофлоксацин 750 мг в/в однократно.
• Ципрофлоксацин 400 мг через 8 ч в/в.
• Имипенем 500 мг в/в через 6 ч.
• Меропенем 1 г в/в через 8 ч.
• Азтреонам 2 г в/в через 8 ч.
• Амикацин 15–20 мг/кг в/в однократно.
• Гентамицин 5–7 мг/кг в/в однократно.
• Тобрамицин 5–7 мг/кг в/в однократно.
+
• Ванкомицин 15 мг/кг в/в через 8–12 ч.
• Линезолид 600 мг в/в через 12 ч.
АНТИБИОТИКИ ДЛЯ ЛЕЧЕНИЯ ИВЛ-АССОЦИИРОВАННОЙ ПНЕВМОНИИ (IDSA)
Грамположительная флора, MRSA
• Ванкомицин 15 мг/кг в/в через 8–12 ч.
• Линезолид 600 мг в/в через 12 ч.
Грамотрицательная, P.aeroginosa, бета-лактамы
• Пиперациллин-тазобактам 4.5 г через 6 ч в/в.
• Цефепим 2 г через 8 ч в/в.
• Цефтазидим 2 г через 8 ч в/в.
• Имипенем 500 мг в/в через 6 ч.
• Меропенем 1 г в/в через 8 ч.
• Азтреонам 2 г в/в через 8 ч.
Грамотрицательная, P.aeroginosa, не-бета-лактамы
• Левофлоксацин 750 мг в/в однократно.
• Ципрофлоксацин 400 мг через 8 ч в/в.
• Амикацин 15–20 мг/кг в/в однократно.
• Гентамицин 5–7 мг/кг в/в однократно.
• Тобрамицин 5–7 мг/кг в/в однократно.
• Колистин 5 мг/кг в/в, затем в/в через 12 ч.
• Полимиксин В 1.25–1.5 мг/кг в/в через 12 ч.
ПРОФИЛАКТИКА ИВЛ-АССОЦИИРОВАННОЙ ПНЕВМОНИИ
• Гигиена рта: раствор или гель с хлоргексидином.
• Ингаляции амикацина 72 ч (AMIKINHAL).